Вид и периодичность скрининга (например, на некоторые виды рака, артериальную гипертензию, диабет, остеопороз, гепатит C и другие инфекции, ЗППП, различные психические заболевания) зависят от возраста человека, его пола, личной истории заболеваний, наследственной предрасположенности.
Скрининговые тесты обладают достаточной чувствительностью и высокой специфичностью, они стандартизированы, надежны и воспроизводимы, поскольку направлены на диагностику больших групп населения.
Многие скрининги (например, на рак молочной железы, рак шейки матки, колоректальный рак) проводят не разово, а периодически.
Скрининговые руководства (гайдлайны) составляют авторитетные международные медицинские организации. В мире доказательной медицины принято ориентироваться на американские и европейские. Например, в США гайдлайны, направленные на раннее выявление онкологических заболеваний, выпускают такие организации, как National Comprehensive Cancer Network (Национальная всеобщая онкологическая сеть), American Cancer Society (Американское онкологическое общество), независимая организация U.S. Preventive Services Task Force (Американская рабочая группа по профилактическим мероприятиям) и другие. Выпускают рекомендации по скринингу или принимают участие в их составлении и другие профессиональные медицинские сообщества, в частности: European Society for Medical Oncology (Европейское общество медицинской онкологии), American Academy of Ophthalmology (Американская ассоциация офтальмологов), European Society of Cardiology (Европейское общество кардиологов), American College of Cardiology (Американская кардиологическая ассоциация), American College of Surgeons (Американский колледж хирургов), American Society of Colon and Rectal Surgeons (Американское общество колоректальных хирургов), American Academy of Pediatrics (Американская ассоциация педиатров), American Urological Association (Американское урологическое общество).
Для чего нужен скрининг?
В большей степени пренатальная (дородовая) диагностика необходима для двух целей: спрогнозировать риски возникновения осложнений при беременности и вывить предпосылки развития пороков развития плода.
Возможные осложнения беременности, выявляемые на скринингах:
- Прекэклампсия – патологическое состояние, характеризующееся повышение артериального давления, протеинурией (наличия белка в моче), возможными отеками и поражением почек и других органов. Чаще развивается во второй половине беременности.
- Эклампсия – угрожающее жизни матери и плода состояние, для которого характерно повышение артериального давление, судороги, кома и летальный исход (матери и /или плода)
- Фетоплацентарная недостаточность (ФПН) – патологическое состояние матери (плаценты в частности), приводящее к гипоксии (недостатку кислорода) и задержке развития плода с высоким риском внутриутробной гибели плода.
- Задержка внутриутробного развития (ЗВУР) плода – патологическое состояние, при котором плод по росту и массе тела отстает от своего гестационного (предполагаемого) возраста.
- Замершая беременность – патологическое состоение, при котором плод останавливается в развитии и гибнет нас роке до 28 недель.
Врожденные пороки развития плода, регистрируемые во время скринингов:
- Анэнцефалия – полное или частичное отсутствие больших полушарий головного мозга, мягких тканей и костей свода черепа.
- Микроцефалия – выраженное уменьшение размеров черепа и головного мозга при сохранении нормальных размеров других частей тела.
- Расщелина неба («заячья губа») – разрыв/расщелина в средней части неба плода, формирующаяся из-за незаращения половин неба.
- Гидроцефалия – избыточное скопление спинномозговой жидкости в желудочках головного мозга.
- Врожденные пороки сердца – дефекты в структуре сердца и/или магистральных сосудах у плода.
- Множество синдромов: Дауна, Патау, Шерешвского-Тернера и др).
После скрининга беременных делят по группам риска возможного развития осложнений у самих женщин и их плодов. Дальнейшее ведение берменности (диагностика, лечение и родовспоможение) у каждой группы отличаются. Благодаря скрининговой системе повысилась рождаемость здоровых детей и снизилась смертность плодов во время вынашивания.
УЗИ с доплером в третьем триместре
По показаниям могут назначить дополнительное доплер УЗИ – исследование, позволяющее оценить кровоснабжение плода. Во время допплерометрии изучают скорость кровотока в пуповине, сосудах матки, средней мозговой артерии, аорте плода. Исследование позволяет определить, хватает ли плоду кислорода и питательных веществ для полноценного развития.
Показания для назначения доплер УЗИ:
- обвитие пуповины;
- резус-конфликтная беременность;
- фетоплацентарная недостаточность;
- патологии беременности в анамнезе;
- сахарный диабет;
- гестоз;
- многоплодная беременность;
- неудовлетворительный результат кардиограммы;
- малый прирост высоты стояния дна матки;
- если размеры плода, определенные на предыдущем УЗИ, не соответствуют реальному сроку беременности.
Доплер УЗИ могут назначить и во втором триместре, если есть подозрения на гипоксию плода.
Какие бывают скрининги
Существует 5 видов скрининга во время беременности:
- Ультразвуковой;
- Биохимический;
- Иммунологический (проверка беременной на ряд инфекций, потенциально нарушающих развитие плода. К ним относится краснуха, герпес, ветряная оспа, цитомегаловирус, токсоплазмоз и др. Назначается всем при постановке на учет по поводу беременности);
- Цитогенетический (не обязателен, проводится по показаниям);
- Молекулярный (выявление редких мутаций, встречающихся с частотой не более 1%. Назначается в уникальных случаях)
Отдельно выделяют инвазивную диагностику: биопсию хориона (забор кусочка тканей наружной оболочки вокруг зародыша), амниоцентез (пункция для забора околоплодных вод), плацентоцентез (биопсия плаценты) и кордоцентез (забор пуповинной крови плода). Это сложные манипуляции, они необходимы для цитогенетического исследования при поиске хромосомных болезней. Проводится крайне редко и только после каскада других обследований с неутешительными результатами, чтобы подтвердить или исключить диагноз.
Помимо 5 видов скрининга каждые 2-4 недели беременные сдают кровь и мочу для общеклинического анализа.
Рассмотрим подробнее, зачем нужно каждое обследование.
Возможные риски
Стандартный генетический анализ, состоящий из ультразвукового и биохимического скрининга, не представляет угрозы для здоровья женщины и плода. С инвазивными тестами дело обстоит немного по-другому. Так как они предполагают вмешательство в организм, при их проведении увеличивается вероятность самопроизвольного прерывания беременности. Согласно статистическим данным, для биопсии хориона такая возможность составляет 0,4%, для амниоцентеза — 1%. Именно поэтому обследование рекомендуют проводить строго по показаниям.
Клинический анализ крови
Общий анализ крови (ОАК) – обязательное исследование, назначаемое при каждом обращении к терапевту (и практически ко всем другим медицинским специалистам). Данные этого обследования позволяют получить общее представление о состоянии организма пациентов.
В первой половине беременности анализ проводится 1 раз в месяц, по второй половине – каждые 2 недели.
Основные показатели ОАК:
- Гемоглобин. Главный компонент эритроцитов (красных клеток крови). Функция гемоглобина – перенос кислорода от легких к органам и тканям и выведение углекислого газа. По концентрации гемоглобина определяют наличие анемии.
- Гематокрит – соотношение клеточных элементов и жидкостной среды крови. Это показатель отражает степень выраженности анемии, показывает насколько кровь густая (повышается риск тромбозов).
- Эритроциты – красные кровяные клетки. При скрининге у беременных определяют только количество эритроцитов, без оценки их характеристик.
- Цветовой показатель. Отражает содержание гемоглобина в эритроците. По нему оценивают характер анемии и наличие дефицита железа в организме.
- Тромбоциты – форменный элемент крови, участвующий в её свертывании и фибринолизе (рассасывании тромбов).
- Лейкоциты – белые кровяные клетки, участвуют в иммунных реакциях. Их функция – защита организма от вирусов, бактерий и других чужеродных частиц. Лейкоцитоз (повышение лейкоцитов) указывает на наличие воспаления или других патологий. Однако у беременных умеренный лейкоцитоз – норма.
- Лейкоцитарная формула. Это процентное соотношение разных видов лейкоцитов в крови: нейтрофилов, эозинофилов, базофилов, лимфоцитов и моноцитов). По этой формуле можно приблизительно предположить причину патологического процесса (вирусы, бактерии, паразиты, аллергия и др.).
- Скорость оседания эритроцитов (СОЭ). Повышение этого показателя указывает на наличие воспаления или заболевания. У беременных в норме СОЭ до 2 раз выше, чем у небеременных женщин.
Проблемы
Скрининги, безусловно, являются действенным направлением профилактической медицины.
Но не следует забывать о «подводных камнях». Прежде всего, это не всегда высокая достоверность – большое количество ложноотрицательных и ложноположительных результатов. Ложноотрицательный результат – анализы не показывают имеющееся заболевание. Попросту говоря, обследуемый пациент признается здоровым, и отсеивается от дальнейших исследований. Между тем, заболевание прогрессирует, и обнаруживается уже на стадии выраженных клинических проявлений.
При ложноположительных результатах свои нюансы. Заболевания объективно нет, но диагностика его показывает. Для уточнения прибегают к другим, более избирательным исследованиям. Но результаты этих исследований тоже нуждаются в уточнении. Формируется замкнутый круг. В итоге для того чтобы установить истину, затрачивается масса времени, средств, и душевных сил.
Причина ложноположительных результатов
– низкая специфичность некоторых диагностических тестов. В качестве конкретного примера можно привести ПСА. Высокий уровень этого показателя часто отмечается не только при раке, но и при воспалении, аденоме простаты.
Многие клиницисты настаивают на включении в скрининговую диагностику ФГДС (фиброгастродуоденоскопии), колоноскопии. Но эти исследования инвазивны, и связаны с дискомфортом и опасностью из-за травмирования слизистых.
Но даже если результаты достоверны, нет гарантии, что рано начатое лечение обязательно приведет к благоприятному исходу. Особенно это касается агрессивных форм рака и некоторых генетически обусловленных заболеваний. Та же самая гипертоническая болезнь, сахарный диабет, полученные по наследству от родителей или ближайших родственников, зачастую устойчивы к лечению. Все это говорит о том, что к вопросам, связанным со скрининговыми исследованиями, нужно подходить дифференцировано.
Клинический анализ мочи
Обследование проводится для оценки состояния почек, нагрузка на которые у женщин во время вынашивания плода возрастает в несколько раз. Назначается ежемесячно в первую половину беременности, затем 1 раз в 2 недели.
Основные показатели общего анализа мочи:
- Количество;
- Цвет;
- Прозрачность;
- Плотность (удельный вес);
- pH – это концентрация свободных ионов водорода в мочи. Она зависит от количества кислот и кислых солей в ней;
- Белок. В моче здорового человека белка практически нет;
- Глюкоза. Глюкозурия (повышение глюкозы в моче) указывает на сахарный диабет у пациента. У беременных он гестационный, то есть появляется во время беременности и проходит после родов;
- Билирубин. В норме в моче его нет, появляется при желтухах;
- Уробилиноген. Это вещество, образующееся в кишечнике из билирубина. В моче могут быть его следы, полное его отсутствие означает, что желчь не поступает в кишечник, значит, есть проблемы с печенью или желчным пузырем;
- Кетоновые тела. Образуются при расщеплении жирных кислот в печени. В норме в моче отсутствуют;
- Эритроциты (красные кровяные клетки). В норме в моче отсутствуют или встречаются единичные;
- Лейкоциты (белые кровяные клетки). Могут обнаруживаться единичные;
- Эпителий. У здоровой женщины в ОАМ эпителиальные клетки отсутствуют;
- Цилиндры – белковые и клеточные частицы. Появляются при почечной патологии;
- Бактерии. В норме их нет в моче;
- Соли. Не должны обнаруживаться.
Онлайн консультация Врача-гинеколога
Консультация онлайн
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Суть скрининговой диагностики
В переводе с английского языка это мудреное слово «скрининг
» означает просеивание. Чем раньше выявлено заболевание, тем легче оно поддается лечению – это аксиома. В последнее время разработаны качественно новые методы аппаратной, инструментальной, и лабораторной диагностики заболеваний. С их помощью можно не только выявить само заболевание, но и определить степень риска этого заболевания.
Но здесь есть проблемы. Многие из этих исследований являются либо дорогостоящими, либо сложными в техническом исполнении. Некоторые из них инвазивны, т.е., связаны с проникновением во внутренние среды организма. Такие исследования не только технически сложны, но и вызывают болезненные ощущения у пациента. В определенных ситуациях они представляют потенциальную опасность.
Для наглядности можно привести несколько примеров. Например, колоноскопия (эндоскопия толстого кишечника) – надежный метод диагностики рака прямой кишки, а также предраковых состояний (полипов, анальных трещин). Но здесь нужна предварительная подготовка, эндоскопическая аппаратура.
Поэтому проводить колоноскопию абсолютно всем вряд ли целесообразно. К ней прибегают лишь в тех случаях, когда имеются специфические жалобы (выделение крови, местные болезненные ощущения). Но если жалобы отсутствуют, есть смысл заменить колоноскопию более простым исследованием, анализом кала на скрытую кровь. Хотя некоторые специалисты все-таки настаивают на включении колоноскопии в медицинский скрининг.
Еще один пример – КТ или МРТ (компьютерная, магнитно-резонансная томография). Проводить их абсолютно всем нет смысла из-за высокой стоимости и большой нагрузки на дорогостоящую аппаратуру. То же самое касается инвазивных исследований: гистероскопии (эндоскопии матки), ангиографии сосудов мозга, конечностей.
К ним прибегают лишь по строгим показаниям, когда имеются соответствующие жалобы или симптомы, или же обнаруживаются изменения в более простых исследованиях
, проведенных ранее. В общих чертах цель медицинского скрининга заключается в поэтапном просеивании обследуемых лиц. Вначале «отсеивают» тех, у кого нет жалоб, и не выявлены отклонения. Такие лица считаются здоровыми. Те, у кого жалоб нет, но отклонения выявлены, подвергаются более тщательной диагностике.
Если в дальнейшем конкретное заболевание не подтвердилось, но имеется повышенный риск, разрабатывают комплекс профилактических мер, назначают превентивное лечение. Эту категорию тоже отсеивают от тех, у кого диагноз все-таки подтвердился. Таким пациентам проводят целенаправленное лечение. Здесь, скорее всего, понадобятся дополнительные исследования для определения характера, стадии заболевания, выявления имеющихся осложнений.
Вкратце суть скрининга можно сформулировать так: от простого к сложному. Скрининговые исследования должны соответствовать следующим требованиям:
- доступность;
- простота исполнения;
- дешевизна;
- безопасность;
- возможность воспроизвести результаты.
Основная ответственность в обеспечении медицинского скрининга ложится на плечи штатного медперсонала (врачи, медсестры) государственных медицинских учреждений амбулаторного типа (поликлиники, амбулатории, здравпункты на производстве, мобильные лаборатории). Впрочем, частные медцентры с высококвалифицированными специалистами и широкими техническими возможностями тоже осуществляют поэтапное просеивание.
Биохимический скрининг
Анализ крови на биохимические маркеры включает в себя несколько показателей:
- Белок и его фракции;
- Глюкоза;
- Щелочная фосфатаза;
- Липидограмма;
- АСТ, АЛТ;
- Амилаза;
- Билирубин;
- Креатинин;
- Мочевая кислота;
- Электролиты (кальций, калий, натрий, магний) и др.
Дополнительно при биохимическом скрининге выявляют другие маркеры (индикаторы):
- Особые сывороточные белки.
- Хорионический гонадотропин человека (ХГЧ) – гормон, синтезируемый эмбрионом. Этот гормон зародыш вырабатывает через 24-48 часов после оплодотворения яйцеклетки. Его концентрация постепенно увеличивается и достигает пика на 8 неделе беременности, после чего снижается до постоянной величины (5000-50000 МЕ\л), которая сохраняется до родов. Высокая концентрация ХГЧ при первом скрининге может указывать на патологию.
Как подготовиться
Подготовка к первому скринингу выражается в щадящей диете. Погрешности питания могут сказаться на общем состоянии женщины и снизить точность результатов. За неделю до обследования:
- Из рациона нужно исключить соленое, острое, жирное, жареное.
- Не употреблять аллергенных продуктов.
- Отказаться от газированных напитков.
За сутки до скрининга:
- Не есть шоколад, морепродукты, жирное мясо, мучное, ограничить сладости.
- Если исследование назначено на утро, съесть легкий ужин не позже 20:00 часов.
Желательно соблюдать умеренную физическую активность, если для этого нет противопоказаний. Также важны прогулки, полноценный отдых.
Ультразвуковой скрининг
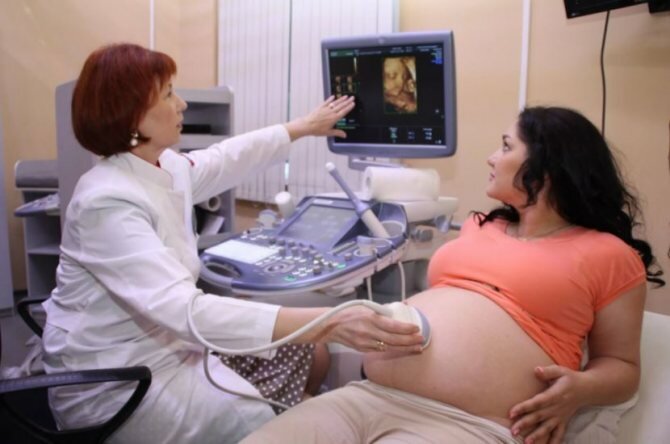
Ультразвуковое исследование (УЗИ) – высокоинформативный и безвредный метод, с помощью которого врачи наблюдают за развитием и состоянием плода с самых ранних этапов. Беременной не требуется специальная подготовка перед процедурой.
Аппарат УЗИ экспертного класса фирмы SAMSUNG
Всего проводится три скрининговых УЗИ:
- Первый скрининг – на 10-13 неделе беременности;
- Второй скрининг – на 18-20 неделе беременности;
- Третий скрининг – на 30-34 неделе беременности;
На ультразвуковом исследовании плодное яйцо в матке видно с 3-й недели. Сердцебиение плода при УЗИ определяется уже с 4-5 недели, а двигательная активность – с 7-8 недели.
Теперь рассмотрим, что определяют в каждом обязательном скрининге, проводимом раз в триместр.
Нормы фетометрии плода по неделям в первом триместре
| Нормы фетометрии плода по неделям в первом триместре | ||||||
| ТВП в мм | БПР в мм | ЧСС ударов в мин. | ПЯ в мм | КТР в мм | Носовая кость в мм | |
| 10 нед. | 1,5 – 2,2 | 14 | 161 – 179 | 44 | 33 – 41 | Оценивается только ее наличие без определения размера |
| 11 нед. | 1,6 – 2,4 | 17 | 153 – 177 | 51 | 42 – 50 | Оценивается только ее наличие без определения размера |
| 12 нед. | 1,6 – 2,5 | 20 | 150 – 174 | 57 | 51 – 59 | > 3 |
| 13 нед. | 1,7 – 2,7 | 26 | 147 – 171 | 63 | 62 – 73 | > 3 |
При этом данные фетометрии будут справедливы лишь в случае, когда копчико – теменной размер плода более 45,85 мм.
Первый скрининг
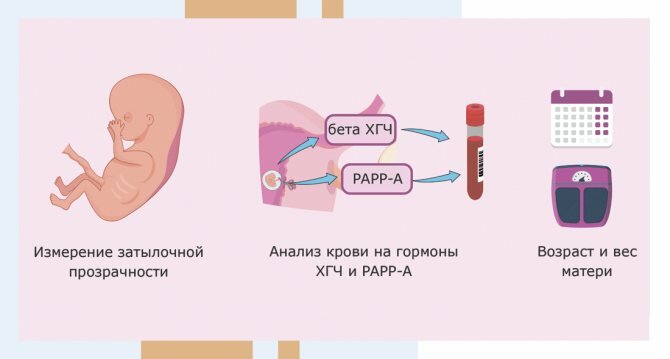
В I триместре на 10-13 неделе беременности проводится комбинированный тест. Он включает в себя:
- Общий анализ крови;
- Общий анализ мочи;
- Биохимический анализ крови (поиск биомаркеров – признаков или индикаторов осложнений беременности или врожденных пороков развития плода);
- Определение хорионического гонадотропина человека (ХГЧ);
- УЗИ матки для оценки состояния плода.
- Скрининг на преэклампсию.
Преэклампсия – это осложнение беременности, проявляющееся приступами гипертензии (повышения артериального давления выше 140/90 мм рт. ст.) и появление протеинурии (белка в моче). Чаще возникает после 20 недели беременности, но предпосылки к дальнейшему её развитию можно определить и раньше.
Скрининг на преэклампсию включает в себя:
- определение протеинурии (количества белка в моче, на преэклампсию указывает результат ≥ 300 мг в сутки)
- измерение артериального давления (на преэклампсию указывает АД ≥ 140/90 мм рт. ст.).
Чем раньше проявится преэклампсия, тем тяжелее её течение.
Первый срикнинг – наиболее важный. Он позволяет вовремя оценить риски развития осложнения беременности и пороки развития плода или задержку его развития. Большинство внутриутробных патологий (80%) уже можно обнаружить в первом триместре беременности. Большую роль в этой диагностике играет УЗИ матки и плода.
Задачи УЗИ в I триместре:
- Подтверждение маточной беременности (нахождение плодного яйца в полости матки);
- Исключение внематочной беременности;
- Определение количества плодов;
- Оценка роста плода, его жизнеспособности, изучение анатомии;
- Диагностика осложнений беременности;
- Выявление патологий половых органов женщины.
Первый семестр – самый важный. Большинство патологий возникают именно на раннем сроке беременности. Поэтому так важно вовремя становиться на учет в женскую консультацию, а в идеале стоит планировать беременность заранее, пройдя диагностику и лечение у гинеколога, эндокринолога и других специалистов.
На сроке 12 недель врач может предположить пол ребенка с вероятностью 50%.
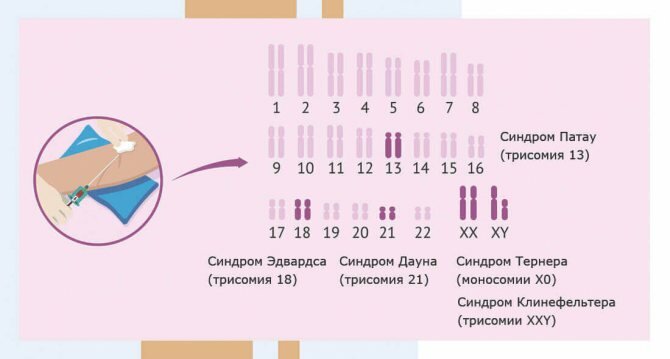
Если после данных манипуляций обнаружился высокий риск рождения ребенка с патологией проводится повторное УЗИ. При подтверждении патологии назначается пренатальное (дородовое) кариотипирование (исследование хромосом – структур ядер клеток, где расположены ДНК).
Такой двухэтапный подход позволяет выявить более 90% случаев хромосомных патологий у плода.
Фетометрия во втором триместре
Второй УЗ-скрининг беременных подразумевает также проведение развернутой фетометрии плода и оценку развития плода в динамике. Для этого грамотный диагност предварительно изучает результаты первого скрининга, проведенного на сроках 10 – 13 недель беременности, после чего проводит УЗ-исследование плода для определения важнейших параметров плода:
- окружность головы;
- окружность живота;
- размер и расположение внутренних органов;
- длина бедра;
- бипариетальный размер и др.
На основании полученных результатов УЗИ врач делает заключение о точном сроке беременности, определяет, нет ли у плода внутриутробной задержки развития (ЗВУР). Если появляются подозрения на ЗВУР, УЗ-диагностику делают пациентке каждые 2 недели.
Второй УЗ-скрининг является самым ожидаемым для большинства родителей, так как он позволяет с большой достоверностью определить пол будущего ребенка. Этот факт попадает под контроль врача лишь в том случае, когда в роду у будущих родителей есть серьезная наследственная болезнь, которая передается только определенному полу, например, гемофилия у мальчиков.
Второй скрининг
Проводится на сроке 18-20 недель беременности.
Включает в себя:
- Общий анализ крови;
- Общий анализ мочи;
- Биохимический анализ крови;
- Определение ХГЧ;
- Гормональный профиль (в первую очередь эстриол – женский половой гормон, вырабатываемый плацентой во время беременности);
- УЗИ матки;
- Скрининг на преэклампсию (измерение АД, выявление протеинурии).
Задачи УЗИ в II триместре:
- Оценка роста плода (исключение задержки его развития);
- Выявление пороков развития и хромосомных патологий;
- Оценка плаценты;
- Определение количества околоплодных вод.
Кроме того, на втором скрининге врач уже точно подтверждает пол ребенка, что также важно для женщин.
Показания и противопоказания к исследованию
Согласно приказу Министерства здравоохранения Российской Федерации, советам ВОЗ, стандартный генетический скрининг показан всем женщинам, вынашивающим ребенка. Вместе с тем, медики выделяют группы риска, при которых обычного УЗИ, биохимического скрининга может оказаться недостаточно.
В такие группы входят:
- женщины старше 35 лет, моложе 18;
- пары, у которых ранее были рождены дети с хромосомными аномалиями;
- пациентки с двумя и более выкидышами в анамнезе;
- беременные, принимавшие в первом триместре тератогенные препараты;
- пары, в которых один из супругов незадолго до зачатия попал под воздействие ионизирующих лучей.
Если во всех этих ситуациях биохимический анализ, УЗИ подтверждают высокую вероятность хромосомных нарушений, врожденных аномалий, пара направляется в медико-генетический центр для проведения генетических инвазивных тестов. Обследование не имеет противопоказаний. Однако, при ОРВИ, ангине, других острых заболеваниях врач посоветует отложить исследование, так как результаты могут быть искажены.
Третий скрининг
Проводится на 30-34 неделе беременности.
В диагностический комплекс обычно входит:
- Общеклинический анализ крови и мочи;
- Биохимический анализ крови;
- УЗИ матки и плода;
- Допплерография – исследование сосудов плода с помощью ультразвуковой методики;
- КТГ – кардиотокография. Это изучение сердечной деятельностью плода. Назначается при рисках внутриутробной гипоксии (кислородного голодания), а с 33 недель 1 раз в 2 недели до родов всем беременным.
- Скрининг на прекэклампсию (измерение АД, выявление протеинурии).
Задачи УЗИ в III триместре:
- Проверка наличия пороков развития и задержки развития плода;
- Оценка состояния плода (двигательной активности, дыхания и кровотока);
- Определение локализации, толщины и структуры плаценты.
К 36-37 неделе плацента перестает расти, после чего остается на том же уровне или уменьшается. Состояние плаценты напрямую отражается на здоровье плода.
Семейный анамнез и носительство
Одна из методик генетического скрининга — сбор семейного анамнеза, заключается в тщательном изучении медицинской истории семьи, если у одного или обоих родителей, или у близких кровных родственников имеется генетическое нарушение, а также в случае принадлежности партнеров к определенной этнической группе с высоким риском отклонений.
Примерные вопросы, которые задает врач-генетик семейной паре:
- чем болели или/и болеют члены семьи (с обоих сторон);
- от чего умерли близкие родственники;
- какое здоровье на данный момент у отца и матери (если они живы), у родных сестер и братьев, а также у детей (если они есть);
- какое здоровье у ныне живущей родни второй линии родства;
- случаи в семье мертворожденных детей или/и умерших во младенческом возрасте;
- случаи болезней наследственного характера у кровных родственников;
- случаи выкидышей (подробнее о ведение и планирование беременности с невынашиванием читайте в этом материале — примеч. altravita-ivf.ru). );
- вступали ли в брак кровные родственники;
- национальность.
Желательно предоставлять информацию о минимум трех поколениях, в сложных случаях требуются данные о более ранних поколениях. Если у родственника была (или есть) генетическая патология, то, скорее всего, потребуется его медицинская карта для детального анализа.
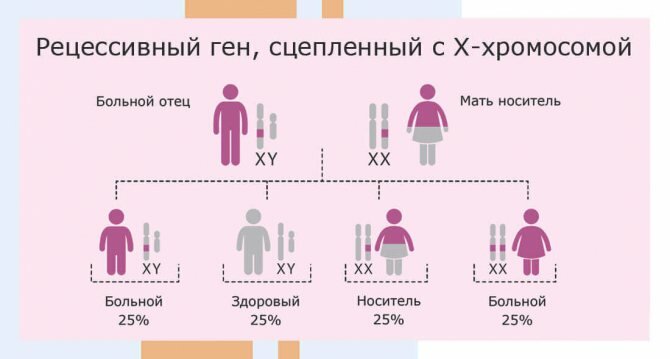
Генетический скрининг необходим в некоторых случаях на предмет носительства рецессивного гена, когда один ген здоровый, другой поврежденный. Носителями таких генов являются женщины, у которых отсутствуют признаки наследственного заболевания, но которые передают аномальный ген по наследству. Рецессивный ген, сцепленный с Х-хромосомой.
Поскольку у женщин две Х-хромосомы, то здоровый ген на одной из хромосом защищает женский пол от проявления болезни. Мужчины имеют единственную Х-хромосому, поэтому патология, вызванная аномальным геном, у них проявляется полностью. То есть если у женщины-носительницы аномального гена родится девочка, то она также будет носительницей, если мальчик – то у него проявятся аномалии, вызванные «поломанным» геном. В рамках генетического скрининга исследуется ДНК по образцу биологического материала (кровь или соскоб со слизистой щеки).
Показаниями служат:
- болезни, следствием которых может быть тяжелая инвалидность или летальный исход;
- есть возможность проведения теста с максимально достоверными результатами;
- есть возможность внутриутробного лечения плода;
- возможно использование репродуктивных технологий.
Партнерам, входящим в группу риска, нужно проходить генетический скрининг до беременности или в ходе ее планирования. Если одного анамнеза недостаточно, врач назначает генетический анализ крови или соскоба со слизистой ротовой полости (щеки), или других доступных образцов биоматериала. По результатам исследований врач оценивает возможные риски рождения потомства с наследственными аномалиями и составляет родословный анамнез.
Использованная литература
- Цибизова, В.И., Говоров, И.Е., Первунина, Т.М. и др. Пренатальный скрининг первого триместра при многоплодной беременности. Часть I: сравнительный анализ сывороточных белков РРАР-А и β-ХГЧ при беременности, наступившей спонтанно или в результате экстракорпорального оплодотворения. Акушерство, гинекология и репродукция, 2021. — № 1. — С. 25-33.
- Нормальная беременность. Клинические рекомендации. Общество акушеров-гинекологов России, 2021. — 80 с.
- Макаров, И.О., Юдина, Е.В., Боровкова, Е.И. и др. Прогнозирование неблагоприятных исходов беременности на основании биохимического скрининга I триместра. Акушерство, гинекология и репродукция, 2011. — № 1. — С. 18-21.
- Poon, L., McIntyre, H., Hyett, J. et al. The First trimester of pregnancy — A window of opportunity for prediction and prevention of pregnancy complications and future life. Diabetes research and clinical practice, 2021. — Vol. 145. — P. 20-30.
Почему рекомендуется выбрать платную клинику
Платные клиники оснащены современным оборудованием для проведения исследования. В государственных учреждениях необходимо брать с собой ряд вещей (пеленку, бахилы, полотенце и пр.), а в платных клиниках обычно все это предоставляется.
Стоит учесть, что такая процедура проводится не только для беременных. При бесплатном проведении УЗИ возникают очереди, как правило, процедура проводится по записи, и люди записываются в очередь за месяц-два, а в платной клинике редко бывают очереди. При подборе клиники стоит обратить внимание на наличие лицензии, стаж работы и квалификацию специалистов. При обращении в клиники «Диамед» все необходимые документы вам будут предоставлены. Приходите к нам!