Киста яичника в период менопаузы
Киста яичника в период менопаузы – распространенное явление, с которым сталкивается каждая пятая пациентка в этом возрасте. Тактика терапии в случае подтверждения диагноза определяется не только с учетом возрасте, но и размера опухоли, ее места расположения, характера течения патологического процесса, наличия сопутствующих осложнений. Определиться с планом терапии и подобрать максимально эффективную схему сможет гинеколог, основываясь на результаты комплексной диагностики. Если киста стабильна в размерах и не вызывает никаких патологических симптомов, лечение не назначается. В случае увеличения новообразования подбирается комплексная медикаментозная терапия. Если лекарства бессильны и киста продолжает разрастаться, врач принимает решение о хирургическом удалении.
Особенности кистозно-солидных образований
- Солидное образование (рак) – это самое опасное состояние, при котором шансы излечиться от недуга минимальны; оно имеет твердую оболочку и заполнено тканью.
- В отличие от него, кистозное новообразование легко поддается лечению, оно мягкое, может расти и уменьшаться.
- Кистозно-солидное образование является промежуточным звеном между ними. Оно может появиться в любом органе, меняться в размерах или оставаться неизменным, а также содержать в себе как ткань, так и жидкую субстанцию.
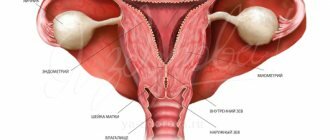
Кистозные образования в менопаузу
Менопауза – особый этап в жизни женщины, время, когда постепенно угасают функции репродуктивной системы. У большинства представительниц слабого пола менопауза наступает в возрасте 45 – 50 лет, все зависит от индивидуальных особенностей каждого конкретного организма.
При менопаузе развивается гормональная недостаточность, меняется общее состояние женщины, возрастает риск развития гинекологических заболеваний, характерных для климакса. Киста яичника в менопаузе возникает вследствие гормональной перестройки. Работа яичников тормозится, однако периодически случается овуляция, что становится одной из основных причин образования функциональных кист, таких как:
- Фолликулярная. Образуется из фолликула, который не прошел полноценную стадию развития и не стал доминантным. В результате женская половая клетка не образуется, овуляция не происходит, менструация не наступает, а на месте фолликула образуется капсула с жидким серозным содержимым.
- Лютеиновая. Образуется из желтого тела, которое при отсутствии оплодотворения не регрессировало. Такая киста характеризуется медленным ростом и склонностью к саморассасыванию.
Функциональные кисты практически всегда самостоятельно рассасываются, но иногда вырастают до больших размеров, вызывая осложнения.
После того, как у женщины перестают идти месячные, функциональные кисты не образуются. В этот период в придатках могут формироваться новообразования другой природы:
- Серозная киста. Диагностируется чаще других. Представляет собой плотную капсулу с водянистым содержимым.
- Дермоидная. Зачатки опухоли появляются в организме девочки еще в период внутриутробного развития. Такая киста содержит разные фрагменты эмбриональных тканей: волосы, ногти, зубы, нервные волокна и пр.
- Параовариальная. Возникает в результате неправильного развития канальцев придатков. Этот вид новообразования не приводит к малигнизации, но существует риск разрыва и перекрута ножки. Эти разновидности кист не склонны к саморассасыванию и требуют только хирургического лечения.
Классификация солидных образований
Любое солидное образование (онкология) относится к одной из следующих категорий: доброкачественное или злокачественное.
Доброкачественная опухоль
Медленно растет, может самостоятельно уменьшаться без дополнительного вмешательства. Отсутствуют метастазы.
Основная проблема, которую несет данное солидное образование (рак) – это сдавливание собой соседних органов или тканей.
Злокачественная опухоль
Состоит из неустанно делящихся клеток, изменивших свой вид и структуру, может дорасти до немалых размеров.
Явление проявляет себя крайне агрессивным образом, распространяет метастазы даже на самых ранних стадиях недуга.
Причины патологии
Точные причины возникновения такого гинекологического заболевания до конца не установлены. Врачи не могут объяснить, почему развивается киста яичника при климаксе – периоде, когда репродуктивная функция угасает, и придатки перестают полноценно функционировать. Однако специалистам удалось выявить ряд предрасполагающих факторов, способствующих возникновению болезни:
- многочисленные аборты, выкидыши, преждевременные роды;
- хронические инфекционно-воспалительные патологии органов мочеполовой системы;
- осложненные роды;
- перенесенное хирургическое вмешательство на органах малого таза и брюшной полости;
- эндокринные расстройства, такие как гипотиреоз, недостаточность надпочечников;
- неконтролируемый прием гормоносодержащих препаратов, влияющих на гормональных фон женщины;
- ранний климакс – до 40 лет;
- отказ беременеть в фертильном возрасте.
Клинические особенности кист яичников в менопаузе
На начальных стадиях развития кистозные новообразования не вызывают никаких тревожных симптомов. По мере их увеличения наблюдаются сбои менструального цикла. Но в период менопаузы этот признак не всегда вызывает беспокойство, так как в это время месячные не регулярные и периодические задержки не пугают женщину.
Еще один симптом, указывающий на прогрессирование патологии – появление мажущих кровянистых выделений, не связанных с менструацией. Но и такой признак часто остается незамеченным, так как в менопаузе подобные выделения могут периодически проявляться. Насторожить должна симптоматика, которая развивается одновременно с вышеуказанными признаками. Лучше не медлить с визитом к врачу, если дополнительно беспокоят такие симптомы:
- Боль в нижней части живота. Дискомфорт указывает на то, что киста достигла больших размеров – более 5 см и сдавливает рядом расположенные нервные окончания. Постепенное усиление болезненности – тревожный признак, свидетельствующий о развитии осложнений.
- Проблемы с мочеиспусканием и дефекацией. Большая опухоль давит на рядом расположенные органы – мочевой пузырь и кишечник, нарушая их нормальное функционирование. В результате позывы к мочеиспусканию учащаются, возможно недержание. При пережатии толстой кишки беспокоят хронические запоры, которые не удается устранить с помощью диеты и специальных препаратов.
- Асимметрия живота. Гигантские кисты становятся причиной вздутия и асимметрии живота.
Порядок диагностики солидных образований
Диагностируется любое солидное образование (рак) посредством нескольких методов. Они могут быть задействованы как в комплексе, так и по отдельности.
- УЗИ внутренних органов – дает возможность определить точную локализацию, размеру, структуру и форму образования. Сообщает о разновидности опухоли, что позволяет подбирать схему лечения.
- Биопсия – осуществляется с помощью тонкой иглы, вводимой в область образования и использующей его частички. Определяет степень злокачественности и уровень агрессии опухоли.
- Общий анализ и биохимия крови – рассказывают о наличии воспалительных процессов, сбоев в работе гормонов и патологий в организме.
- Компьютерная томография – самый востребованный вид диагностики. Солидное образование – это рак, лечение которого подбирается индивидуально, в зависимости от ряда показателей. КТ дает возможность выявить точное расположение опухоли и сообщить предельно точные данные о ней.
Опасные последствия от кисты яичника при климаксе
Киста яичника в менопаузе, симптомы которой прогрессируют по мере увеличения, может в любой момент переродиться в злокачественную опухоль. Вероятность малигнизации зависит от вида опухоли. Фолликулярные новообразования не склонны к озлокачествлению, кисты желтого тела могут перерождаться, но случается это редко. У серозных, параовиальных и дермоидных кист риск озлокачествления высокий, поэтому если врач обнаруживает такие опухоли после наступления менопаузы, он настоятельно рекомендует удалить их хирургическим путем.
Другие осложнения, развивающиеся на фоне такого гинекологического заболевания:
- Присоединение инфекции. Является следствием наличия очага инфекции в малом тазу, в том числе и хронического. Симптомы инфицирования кисты – повышение температуры, болезненные спазмы в нижней части живота, интоксикация.
- Разрыв кисты. Случается внезапно, проявляется выраженной, резкой болью и неконтролируемым кровотечением.
- Перекрут ножки. Если киста крепится к основанию на ножке, всегда существует риск ее перекрута. Если случится частичные перекрут, патологическая симптоматика развивается постепенно, а при полном появляется внезапная, невыносимая боль, которую сложно купировать привычным обезболивающим средством.
В последние десятилетия для лечения и профилактики гинекологических заболеваний, а также с целью контрацепции широко используются гормональные препараты. Более 150 млн человек в мире ежедневно принимают то или иное гормональное средство, при этом побочные реакции возникают в 30% случаев [7]. Реакция организма у отдельных женщин выражается в ряде осложнений, связанных с изменениями в органах и системах и формированием таких синдромов, как синдром гиперторможения яичников, гиперторможения гипоталамо-гипофизарной системы, синдром гиперстимуляции яичников и др. [14]. В большинстве случаев при использовании гормональных средств генеративная функция сохраняется. Однако сама беременность ведет к значительной гормональной и гуморальной перестройке и можно предполагать, что при патологической реакции на гормоны в догестационном периоде могут возникнуть отклонения от «нормы беременности» [13].
В яичниках при беременности прекращаются циклические процессы, связанные с фолликулогенезом и овуляцией. С 3-4-го месяца гестации желтое тело беременности подвергается регрессу, и его функции выполняет плацента. Размеры яичников при беременности соответствуют догестационным. В литературе описаны случаи увеличения размеров яичников, сохраняющиеся до 16 нед беременности, при стимуляции овуляции, многоплодной беременности (синдром гиперстимуляции яичников, мультифолликулярные яичники (МФЯ), лютеиновые кисты яичников). В ряде работ представлены сведения о формировании текалютеиновых кист (в номенклатуре МКБ-10 N83.2 — «текалютеиновые кисты» в гистологической классификации ВОЗ, 2003 — множественные лютеинизированные фолликулярные кисты — hyperreactio luteinalis
) в любом триместре беременности вследствие повышенного уровня в сыворотке хорионического гонадотропина при трофобластической болезни, неиммунной водянке плода, резус-изоиммунизации, хронической почечной недостаточности. Описаны единичные случаи симметрично увеличенных МФЯ в I триместре физиологической беременности как реакция на гормональную перестройку [2, 6, 8, 12, 17]. Во второй половине беременности случаи изменения состояния яичников по типу «синдрома гиперстимуляции яичников» не описаны.
Целью настоящего исследования явилось изучение патогенетических взаимоотношений в системе плацента-яичники у беременных при формировании в поздние сроки гестации МФЯ для оптимизации акушерской тактики при данной патологии.
Материал и методы исследования
Исследование проводилось на базе родильного отделения ГКБ № 2 им. Н.А. Семашко г. Самара, где в период 2004-2008 гг. были родоразрешены 19 500 беременных женщин, из них 4000 путем кесарева сечения. Для углубленного анализа были сформированы 2 клинические группы: 1-ю группу (основную) составили 48 женщин, у которых во второй половине беременности и во время кесарева сечения обнаружены симметрично увеличенные яичники за счет множественных фолликулярных кист (МФЯ). Во 2-ю группу (контрольную) были включены 30 здоровых женщин, родоразрешенных абдоминальным путем, у которых яичники были без патологических изменений. Группы были сопоставимы по возрасту и паритету. Основным критерием включения беременных в исследование были нормальные размеры и структура яичников в ранние сроки беременности. По данным УЗИ в 12-13 нед гестации у беременных 1-й и 2-й клинических групп яичники соответственно имели следующие характеристики: длина — 30±3,5 и 32±4 мм (p>0,05); ширина — 18±4 и 19±3 мм (p>0,05); толщина — 17±2,5 и 18±3 мм (p>0,05); число фолликулов — 1,3±0,7 и 1,4±0,8 (p>0,05).
Обследование беременных в динамике гестации проводилось в соответствии с общепринятой программой ведения: УЗИ, ультразвуковая допплерография (УЗДГ), кардиотокография (КТГ), клинико-лабораторное обследование. В случаях выявления МФЯ при УЗИ и в контрольной группе дополнительно проводилась углубленная УЗ-оценка состояния яичников [4]. Для каждого яичника определяли следующие показатели: объем, площадь, число антральных фолликулов диаметром 7-10 мм, средний диаметр фолликулов.
Одновременно проводили УЗДГ внутрияичникового кровотока. Для получения допплеровской кривой выбирали локусы, находящиеся в толще яичника, не прилежащие к стенкам фолликулов и имеющие артериальный тип. При этом учитывали пульсационный индекс (ПИ), индекс резистентности (ИР), систолодиастолическое отношение (СДО), усредненную по времени максимальную скорость кровотока (УМС). Ультразвуковое сканирование проводили по трансабдоминальной методике на аппарате Philips Tangens с цветовым допплеровским картированием.
Уровни гормонов в сыворотке крови беременных: хорионического гонадотропина человека (чХГ), эстриола (Е3), плацентарного лактогена (ПЛ) — определяли радиоиммунным методом [15].
Исследование гистологической структуры яичников и плаценты проводили после окрашивания серийных срезов гематоксилином и эозином по Ван-Гизону. Гистологические срезы изучали светооптическим и телеметрическим методами с помощью видеокамеры ССД КОСОМ КСС-310 РД и светового микроскопа. Проводилось определение удельных объемов структурных элементов плаценты и сосудистого индекса в стволовых и терминальных ворсинах (СИст, СИт). Плацентарный индекс рассчитывался как отношение массы плаценты к массе новорожденного [10].
В сыворотке крови беременных определяли концентрации фактора роста плаценты (ФРП), фактора некроза опухолей альфа (ФНОα), онкомаркера СА-125, гистамина с применением методов иммуноферментного, биохимического анализов и наборов реактивов [3, 16].
У всех беременных проанализированы анамнез, данные ультразвуковых и лабораторных исследований в динамике гестации, интраоперационные находки, данные гистологического исследования. Полученные результаты подвергнуты обработке методом вариационной статистики с использованием критерия Стьюдента (вероятность 95%). Статистическую обработку данных проводили с помощью пакета прикладных программ Statistica 6.0.
Результаты исследования и обсуждение
Из анамнеза выявлено, что средний возраст женщин 1-й группы составил 27,5±1,5 года, 2-й группы — 28±1,2 года (p>0,05). Менархе у женщин 1-й группы с 14,5±0,4 года, во 2-й группе — с 12,5±0,5 года (p<0,05). У 24 (50%) женщин 1-й группы были обнаружены гинекологические заболевания: у 5 — миома матки, у 3 — эндометриоз тела матки, у 5 — хронический сальпингоофорит, у 11 — бесплодие смешанного генеза. Синдрома поликистозных яичников, сахарного диабета не наблюдалось ни у одной женщины. У всех женщин имелась одноплодная беременность, отсутствовали клинико-лабораторные признаки изосерологической несовместимости, неиммунной водянки и аномалий развития плода. Показаниями к оперативному родоразрешению являлись предлежание плаценты, анатомически узкий таз, тазовое предлежание, плацентарная недостаточность, поперечное положение плода, рубец на матке. У беременных контрольной группы показаниями к кесареву сечению были анатомически узкий таз, тазовое предлежание, рубец на матке, неправильное положение плода. Среди беременных как 1-й, так и 2-й группы преобладали первородящие женщины — 66,6 и 70% соответственно.
При интраоперационном осмотре яичников у женщин 1-й клинической группы выявлены симметрично увеличенные в 1,5-5 раз яичники бледно-розового цвета с гладкой, блестящей, с усиленным сосудистым рисунком поверхностью. Яичники имели мягкоэластическую консистенцию со множеством диффузно расположенных кист, что являлось отклонением от «нормы беременности» поздних сроков.
При физиологически протекающей беременности (2-я клиническая группа) интраоперационно яичники имели следующие характеристики: длина — 29±4 мм, ширина — 17±3 мм, толщина — 19±3 мм, поверхность бледно-розового цвета, гладкая, блестящая.
Клинический пример №1. Беременная М., 26 лет. До беременности с целью контрацепции принимала комбинированные оральные контрацептивы (КОК) в течение года. После окончания приема КОК отмечалось удлинение менструально-овариального цикла с 28 до 35 дней, продолжительность менструации уменьшилась с 5-6 дней до 3 дней, также уменьшилось количество теряемой крови. Беременность первая, наступила спонтанно через год после окончания приема КОК. В 12 нед беременности, 22 нед беременности проводилось УЗИ — без особенностей. При УЗИ в 34 нед беременности обнаружены симметрично увеличенные яичники размерами 12×10×7 см (правый) и 14×11×7 см (левый). Концентрация в сыворотке крови СА-125 — 62 ЕД/мл. Родоразрешена в 39 нед путем кесарева сечения в связи с плацентарной недостаточностью и хронической гипоксией плода (рис. 1).
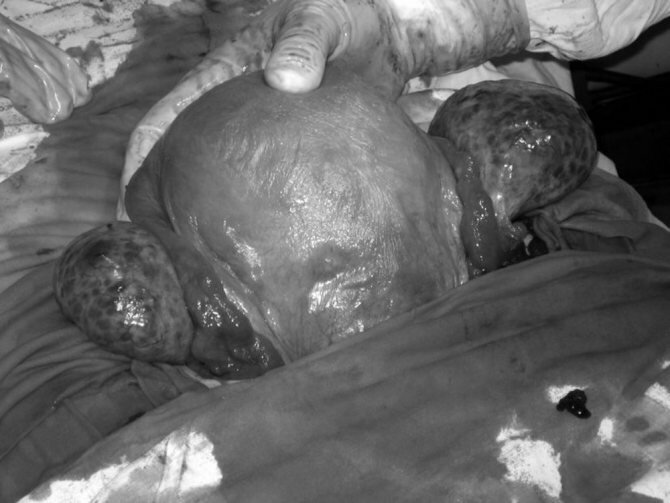
Рисунок 1. Мультифолликулярные яичники у беременной М., 26 лет, принимавшей до беременности КОК. Макропрепарат (собственное наблюдение): а — симметрично увеличенные яичники со множеством диффузно расположенных фолликулов, с усиленным сосудистым рисунком.
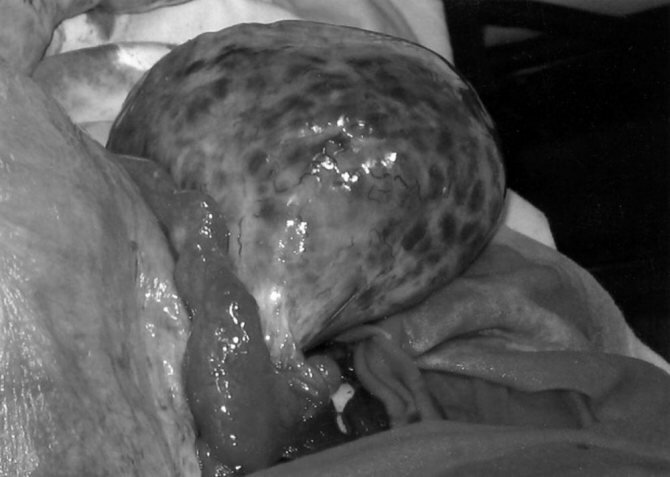
Рисунок 1. Мультифолликулярные яичники у беременной М., 26 лет, принимавшей до беременности КОК. Макропрепарат (собственное наблюдение): б — левый яичник (та же картина).
Клинический пример №2. Беременная Н., 25 лет. До беременности не применяла гормональных препаратов. Менархе в 14 лет. Менструально-овариальный цикл без особенностей. Беременность первая, наступила спонтанно. УЗИ проводилось в 12, 24, 28, 34, 39 нед гестации. При УЗИ в 24 нед впервые обнаружены симметрично увеличенные мультифолликулярные яичники размерами 12×9×6 см (правый) и 15×10×7 см (левый). При последующих УЗИ размеры яичников практически не изменялись. Концентрация СА-125 в сыворотке крови в динамике беременности колебалась в пределах 49-66 ЕД/мл. Дважды проводилась консультация онколога: рекомендовано оперативное родоразрешение с биопсией яичников. Родоразрешена в 39 нед. Интраоперационно удален левый яичник размерами 17×14×8 см (рис. 2).
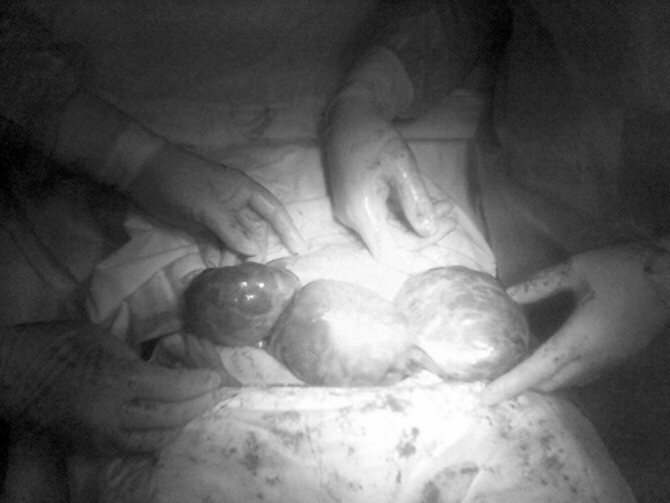
Рисунок 2. Мультифолликулярные яичники у беременной Н., 25 лет, не принимавшей до беременности гормональных препаратов. Макропрепарат (собственное наблюдение): а — симметрично увеличенные яичники, бледно-розового цвета, с гладкой блестящей поверхностью, множеством крупных фолликулов.
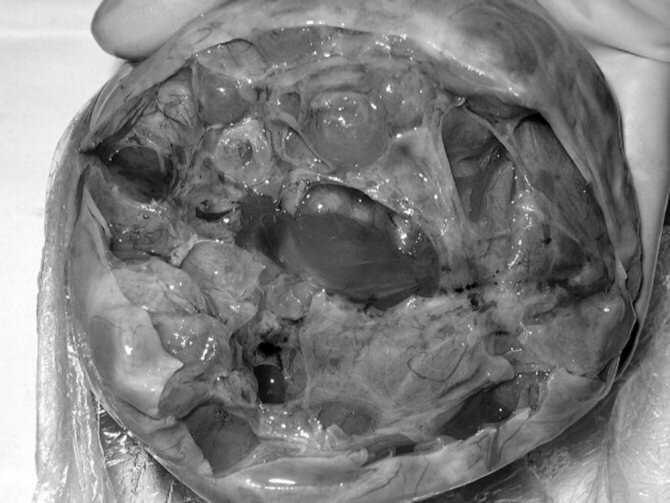
Рисунок 2. Мультифолликулярные яичники у беременной Н., 25 лет, не принимавшей до беременности гормональных препаратов. Макропрепарат (собственное наблюдение): б — левый яичник на разрезе (та же картина).
При гистологическом исследовании в биопсийном материале МФЯ, взятом у женщин 1-й клинической группы, определялись множественные кисты, выстланные одно- и многорядным фолликулярным эпителием, полнокровие сосудов, отек и децидуальная реакция стромы яичников. Умеренный фиброз капсулы выявлялся при гистологическом исследовании в единичных случаях и на ограниченных участках яичников (рис. 3).
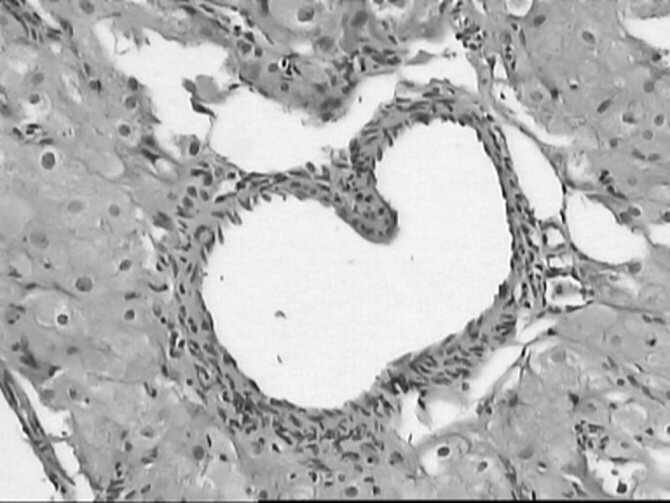
Рисунок 3. Гистологические препараты ткани мультифолликулярных яичников. а — множественные кисты, выстланные одно- и многорядным фолликулярным эпителием (окраска гематоксилином и эозином), ув. 120.
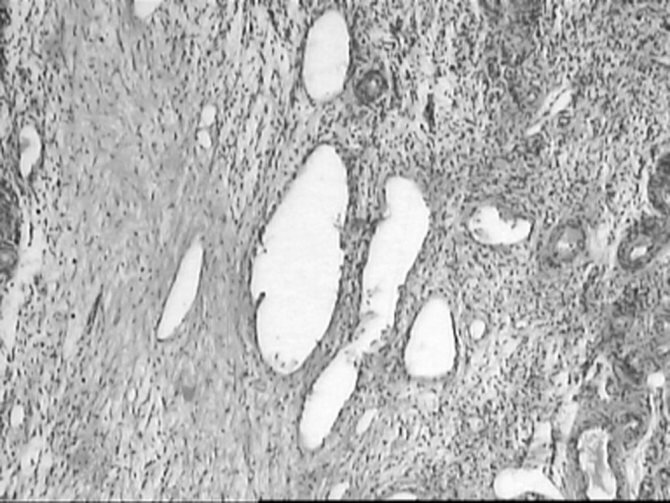
Рисунок 3. Гистологические препараты ткани мультифолликулярных яичников. б — множественные фолликулярные кисты, децидуальная реакция стромы яичника (окраска гематоксилином и эозином), ув. 60.
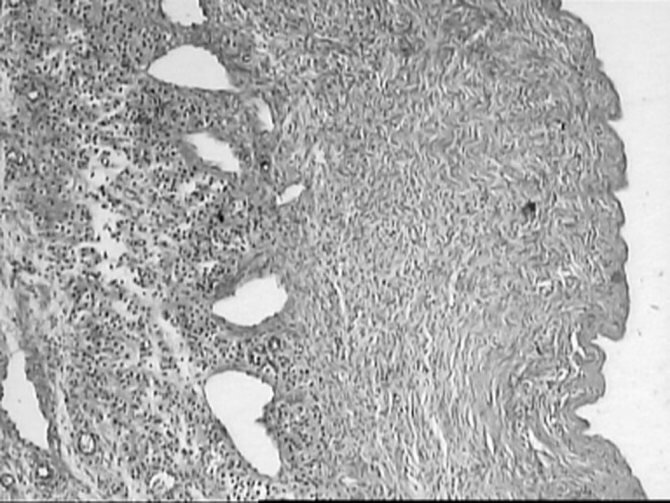
Рисунок 3. Гистологические препараты ткани мультифолликулярных яичников. в — фиброз капсулы яичника, множество диффузно расположенных кист, выстланных фолликулярным эпителием, отек и децидуальная реакция стромы (окраска по Ван-Гизону), ув. 60.
Отсутствие макро- и микроскопических признаков наличия значительно утолщенной капсулы по всей поверхности яичников, непродолжительное существование данного патологического процесса (вторая половина беременности, послеродовой период), отсутствие специфических для синдрома поликистозных яичников клинических и лабораторных признаков отличает, с одной стороны, описываемые изменения яичников от состояния, характерного для синдрома поликистозных яичников, а отсутствие лютеинизации яичниковой ткани отличает их, с другой стороны, от лютеинизированных яичников (текалютеиновых кист). Термин МФЯ для обозначения описываемой патологии выбран как оптимально отражающий сущность изменений — наличие хорошо просматриваемых по всей поверхности яичника множества фолликулярных кист, хотя в данной клинической ситуации имеется выраженный отек, обусловленный усиленным стромальным кровотоком (вследствие особенностей кровотока в половых органах при беременности и усиленного действия сосудотропных гуморальных факторов плацентарного происхождения), как при синдроме гиперстимуляции яичников [4, 6, 8, 14].
Гистологическая оценка плацент у всех женщин 1-й клинической группы показала характерные морфологические признаки хронической плацентарной недостаточности. Согласно классификации А.П. Милованова [9], у 43 (89,6%) беременных имелась плацентарная недостаточность I степени и у 5 (10,4%) — II степени с умеренно и хорошо выраженными компенсаторно-приспособительными реакциями за счет роста сосудов в концевых, промежуточных, стволовых ворсинах и пролиферативной активности синцитиотрофобласта: повышение СИт, количества синцитиальных узелков (табл. 1).
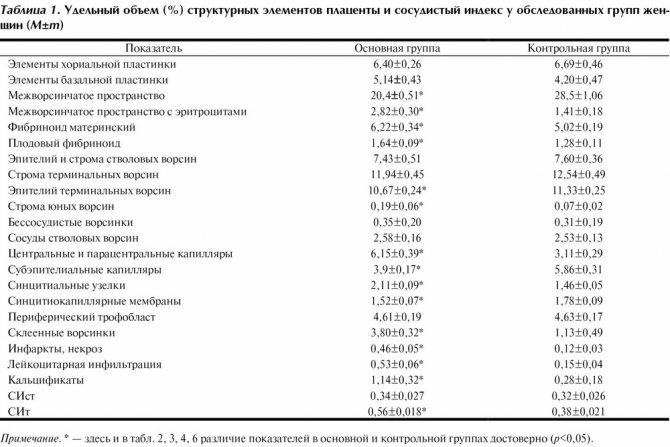
Среди нарушений созревания ворсин плаценты преобладал диссоциированный вариант — 32 (66,6%) случая. В гистологических срезах в данной группе наблюдений наряду со зрелыми идентифицировались поля и группы ворсин с признаками незрелости. Терминальные ворсины были крупными с рыхлой и отечной стромой. В концевых ворсинах отмечалось достаточное количество капилляров. Однако имелись признаки хорангиоза, характеризующегося преимущественно центральным и парацентральным расположением капилляров и пониженным формированием синцитиокапиллярных мембран. В периферических отделах плаценты выявлялись инволютивно-дистрофические изменения, в том числе за счет диффузного отложения фибриноида и кальцификатов. В 16 (33,4%) случаях выявлялся ангиоматоз плаценты, который характеризовался преобладанием ворсин с большим количеством плодных капилляров и синцитиокапиллярных мембран. В гистологических срезах периферических отделов плаценты наблюдались поля ворсин как с явлениями хорангиоза, так и компенсаторного ангиоматоза (см. табл. 1).
При морфологическом исследовании плацент в контрольной группе выявлены зрелость ворсин, соответствующая концу III триместра физиологически протекающей беременности, достаточно большого объема межворсинчатое пространство, хорошо васкуляризированные терминальные ворсины с субэпителиальным расположением капилляров, достаточное количество синцитиокапиллярных мембран и синцитиальных узелков. Умеренно выраженные инволютивно-дистрофические процессы были больше представлены в парацентральных и краевых зонах плаценты и выражались в накоплении фибриноида в строме ворсин и интервиллезном пространстве. Сосудистый индекс в опорных и промежуточных ворсинах контрольной группы достоверно не отличался от соответствующего показателя в основной группе (p>0,05), при этом СИт (в терминальных ворсинках) был достоверно ниже, чем в основной группе (p<0,05), что свидетельствовало в пользу активации ангиогенеза в основной клинической группе (см. табл. 1).
Следовательно, гистологическая оценка плацент позволила выделить основные морфологические проявления плацентарной недостаточности в 1-й группе, характеризующиеся диссоциированным и ангиоматозным вариантами созревания ворсин, явлениями хорангиоза, компенсаторного ангиоматоза и пролиферативной активностью синцитиотрофобласта.
Плацентарный индекс в основной группе составил 17,7±1,4%, в контрольной — 17,2±1,2% (p>0,05), что свидетельствовало об отсутствии гипо- и гиперплазии плаценты в обследованных группах [10, 13].
В догестационном периоде из 48 женщин основной группы 16 (33,3%) в качестве контрацептивов использовали КОК (от 6 мес до 4 лет, в среднем 1,5±0,5 года), 27 (56,3%) женщинам проводилось лечение гормональными препаратами гинекологической или акушерской патологии — 15 женщин лечились антигонадотропинами, агонистами гонадолиберина, прогестинами и гестагенами пролонгированного действия по поводу миомы, эндометриоза, кист яичников на фоне хронического сальпингоофорита, бесплодия; 4 женщины принимали юромокриптин при гиперпролактинемии; 5 женщинам проводилась стимуляция овуляции антиэстрогенами; 3 женщины во время беременности получали дюфастон, 5 (10,4%) не принимали гормональных препаратов.
Изучение анамнеза у женщин 1-й группы позволило выделить возможные факторы повышенного риска гиперергической (аномальной) реакции яичников в поздние сроки беременности: применение КОК; наличие гинекологических заболеваний (миома, эндометриоз, кисты яичников, хронические воспалительные заболевания, бесплодие), в лечении которых применялись гормональные препараты; стимуляция овуляции; гормонотерапия во время беременности.
За 5 лет наблюдения распространенность данной патологии, по нашим данным, составила 0,25% от всех родов, интраоперационно подобного рода изменения яичников обнаруживались в 1,2%, в указанных группах риска — в 2,4%. Из 48 случаев выявленных МФЯ в 27 (56,2%) случаях патологические изменения диагностированы при УЗИ в сроки беременности 22-36 нед, в 21 (43,8%) случае во время кесарева сечения.
У 27 женщин с МФЯ для определения диагностических критериев в сроки 22-24 нед и 34-36 нед беременности проведено углубленное УЗИ яичников.
При анализе УЗ-характеристик было обнаружено, что показатели среднего объема яичников, количества фолликулов и площади яичников оказались достоверно более высокими у женщин основной группы, чем в контрольной (табл. 2).

При сравнительном анализе показателей кривых скорости кровотока в артериях стромы яичников обнаружено достоверное снижение ПИ в сосудах у женщин основной группы по сравнению с контрольной, также отмечалась тенденция к снижению ИР (табл. 3).
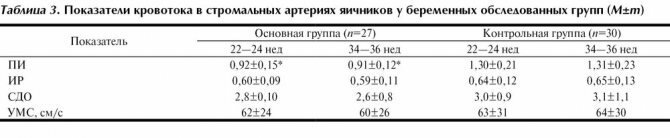
Анализ УЗ-параметров (см. табл. 2 и табл. 3) позволил выявить пороговые значения, характерные для данного патологического симптомокомплекса: объем яичников более 12 см3, площадь более 6 см2 , количество кист диаметром 7-10 мм более 10, ПИ менее 1,0.
Всем пациенткам 1-й (основной) группы проводилось УЗИ органов малого таза через 5-7 дней и 5-6 нед после родов. При динамическом ультразвуковом наблюдении за состоянием яичников в послеродовом периоде отмечалось значительное снижение к 5-7-му дню объема, площади и количества фолликулов, ПИ увеличивался и был более 1,1. При обследовании через 5-6 нед после родов УЗ-параметры соответствовали физиологической норме (табл. 4).

Для оценки гормонального влияния на формирование выявленных изменений яичников было проведено определение уровней в сыворотке чХГ, Е3, ПЛ у женщин основной и контрольной групп в сроки 22-26 нед и 34-36 нед беременности (табл. 5).

Полученные результаты содержания гормонов, синтезируемых в фетоплацентарном комплексе, свидетельствовали об отсутствии достоверной разницы в обследованных группах (p>0,05). Сопоставимость значений параметров чХГ, Е3 и ПЛ в основной и контрольной группах можно объяснить выраженностью компенсаторных процессов в фетоплацентарной системе при плацентарной недостаточности и ведущей ролью гемоциркуляторных и сосудистых изменений в ее развитии. В то же время достаточно высокий уровень гормонов фетоплацентарного комплекса в 1-й основной группе беременных с плацентарной недостаточностью указывает на возможность их участия в комплексном воздействии на яичники.
Достоверно известно, что сосудистая сеть плаценты формируется путем ангиогенеза. Это сложный процесс, который состоит из нескольких этапов, регулируемых сосудисто-эндотелиальными факторами роста, цитокинами (ФНОα, ИЛ-1, ИЛ-4 и др.), гормонами, биологически активными веществами (гистамин). Все стадии ангиогенеза зависят от баланса проангиогенных и антиангиогенных факторов. ФРП, ФНОα, гистамин — ангиогенные факторы, которые потенцируют пролиферацию эндотелиальных клеток и увеличивают проницаемость сосудов. Утверждение о том, что гипоксия может стимулировать ангиогенез, подтверждает концепцию об ускоренном плацентарном созревании при различной патологии. В свою очередь усиление нарушения функционирования плаценты (плацентарная дисфункция) приводит к изменению содержания ангиогенных факторов в периферической крови беременных [3, 9, 11, 18, 19].
На протяжении последнего десятилетия стало появляться множество данных, свидетельствующих о важной роли сосудистых факторов в формировании синдрома гиперстимуляции яичников, образовании МФЯ [11, 14].
Эти научные сведения послужили основанием для определения в периферической крови беременных в сроки 22-24, 34-36 нед концентрации ФРП, ФНОα, гистамина. Для исключения злокачественного перерождения использовалось определение уровня онкомаркера СА-125 (табл. 6).
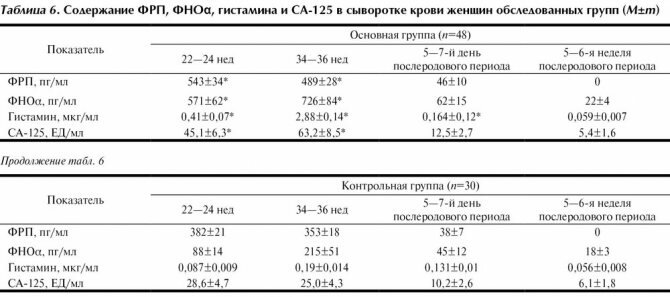
Результаты лабораторных исследований показали достоверную разницу между всеми показателями в основной группе по сравнению с контрольной. Увеличение содержания ФНОα, гистамина отражает динамику, характерную для беременности, осложненной плацентарной недостаточностью, при этом повышение уровня ФРП, не совсем характерное для указанной патологии, можно объяснить повышенной активностью ангиогенеза и сосудистого эндотелия в плаценте [9].
Маркер СА-125 в основной группе был в 1,5-2 раза выше, чем в контрольной группе, однако находился в пределах, не характерных для онкопатологии [5]. К концу 1-й недели послеродового периода у женщин основной группы отмечена положительная динамика всех показателей и их стабилизация на уровне контрольной группы к 6-й неделе после родов (см. табл. 6).
На основании полученных клинических, морфологических, лабораторных и инструментальных данных можно предполагать о существовании клинического синдрома плацентарной стимуляции яичников. Следует надеяться, что последующие научные исследования позволят расширить наши представления о характере сложных взаимоотношений в системе плацента-яичники как составной части функциональной системы мать-плацента-плод.
Выводы
1. В поздние сроки беременности в 0,25% случаев развивается аномальная реакция яичников, морфологически выражающаяся в отеке стромы и поликистозе, увеличении размеров яичников в 1,5-5 раз, что является отклонением от «нормы беременности» и может быть связано с влиянием плацентарных ангиогенных и других факторов.
2. В каждом случае тактика ведения беременной с измененными в поздние сроки гестации яичниками по типу «синдрома гиперстимуляции» должна определяться индивидуально, так как поводом к выбору метода родоразрешения является не яичниковое образование с характерной ультразвуковой картиной, а акушерская ситуация. Показаниями к оперативному родоразрешению со стороны яичников могут быть: резко увеличенные размеры (более 15 см) или возможные осложнения со стороны яичников (разрыв, перекрут). В отсутствие осложнений яичники сохраняются, при необходимости проводится биопсия. Биопсия должна обязательно проводиться в отсутствие уверенности в доброкачественном характере изменений.
3. В послеродовом периоде необходим динамический ультразвуковой контроль за состоянием яичников.
4. Женщин с реализацией во время беременности данной аномальной реакции яичников следует относить к группе риска развития нарушений в репродуктивной системе. Им не показана гормональная контрацепция, при возможности необходимо исключить лечение гормональными препаратами. У этих женщин существует вероятность развития синдромов гиперторможения гипоталамо-гипофизарно-яичниковой системы, резистентных яичников, гиперстимуляции и преждевременного истощения яичников.
Методы диагностики
Чтобы врач смог подобрать эффективный и безопасный план терапии, сначала он должен подтвердить диагноз. Для этого дается направление на комплексное диагностическое обследование.
Осмотр гинеколога
Во время первичного осмотра специалист внимательно выслушивает жалобы пациентки, собирает все необходимые данные, задает вопросы, на которые важно отвечать честно. Затем специалист проводит пальпацию, во время которой обнаруживается опухоль в проекции придатков, оцениваются ее размеры, локализация. Чтобы определить вид кисты и исключить наличие в ней раковых клеток, дополнительно проводится лабораторная и инструментальная диагностика.
Лабораторная диагностика
Исключить или подтвердить раковые процессы в кисте поможет анализ крови на онкомаркеры СА-125, СА-19. Маркер СА-125 является самым важным, но здесь свои особенности. Этот онкомаркер присутствует в крови при некоторых опухолях доброкачественной природы, а также при онкологических процессах в кишечнике, печени, желудке. В любом случае, увеличение СА-125 указывает на патологический процесс в организме, требующий более детального изучения.
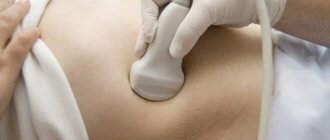
Ультразвуковое исследование
Безопасный, безболезненный и неинвазивный метод, широко используемый в гинекологии для диагностирования различных патологий. Преимущество отдается трансвагинальному УЗИ, во время которого специальный датчик вводиться во влагалище, тем самым располагаясь в максимальной близости от предполагаемого патологического участка. Киста яичника выглядит как гипоэхогенное новообразование, внутри которого находится жидкость. Чтобы исключить злокачественную опухоль, дополнительно применяется допплерография. В пользу онкологического образования свидетельствует наличие атипичного кровотока.
Лапароскопия
Хирургический диагностический метод, который назначается при невозможности определить точный диагноз выше указанными способами исследования. Также процедура показана при подозрении на прогрессирование злокачественных процессов.
Во время процедуры хирург проводит общий осмотр новообразования, а затем иссекает подозрительные ткани для дальнейшего гистологического исследования. Если же киста доброкачественная, во время диагностической лапароскопии проводится ее удаление.
УЗИ органов малого таза
УЗИ органов малого таза применяется в диагностике различных гинекологических заболеваний, ургентных состояний, для контроля лечения и в качестве скринингового исследования. Метод не имеет противопоказаний. Он не требует подготовки. УЗИ органов малого таза, на котором визуализируется киста яичников, выполняют чрезабдоминально или трансректально. Поскольку трансабдоминальное ультразвуковое исследование проводится при полном наполнении мочевого пузыря, то пациентке за час до процедуры рекомендуют выпить один литр жидкости.
При эхографии используют приборы с секторальным трансабдоминальным и влагалищным датчиками. Частота первого из них находится в диапазоне от 3,5 до 5 МГц, а второго – от 5 до 7,5 МГц. Трансабдоминальными датчиками смотрят женщин при наполненном мочевом пузыре. Перед тем, как использовать влагалищный датчик, его обрабатывают по специальной методике, а затем на сканирующую поверхность наносят звукопроводящий гель, после этого надевают презерватив. Если женщина репродуктивного возраста, то УЗИ по поводу кисты яичников лучше выполнять либо по окончанию менструации, либо за один или три дня до начала.
При допплерографии определяют такие параметры:
- количество зон васкуляризации;
- присутствует или отсутствует мозаичность кровотока;
- пульсационный индекс;
- индекс резистентности;
- максимальную систолическую скорость кровотока.
Интерпретацию результатов УЗИ проводят на основании анализа внутренней эхоструктуры образования, эхогенности, проводимости звука и оценки контура. После того, как завершается исследование, врач даёт заключение о том, какова структура образования (солидное, кистозное или солиднокистозное), а также делает заключение о нозологической принадлежности. Допплерографию часто используют в дифференциальной диагностике злокачественных и доброкачественных и новообразований яичников.
Методы лечения кисты яичника в менопаузу
Лечение кисты яичника в период менопаузы может быть консервативным или хирургическим. Если опухоль доброкачественная, стабильная и признаки малигнизации полностью отсутствуют, врач назначает медикаментозное лечение, основанное на приеме препаратом прогестерона. Курс терапии определяется индивидуально. Во время лечения пациентка должна регулярно посещать специалиста и проходить контрольное УЗИ.
Хирургическое лечение проводится в крайних случаях:
- диагностирована киста, которая постепенно увеличивается в размерах;
- высокие риски перерождения опухоли в злокачественную;
- развитие осложнений и прогрессирование патологической симптоматики.
В пременопаузу обычно используются органосохраняющие хирургические методики, такие как лапароскопия. В постменопаузе придатки полностью перестают выполнять свои функции, поэтому доктор посоветует их полностью удалить. Такой вид операции называется овариоэктомия. После хирургического лечения обязательна реабилитация, во время которой женщина восстанавливается и постепенно возвращается к привычной жизни.
Что такое эхогенность, и почему она может быть «гипо»
Чтобы понять, что такое яичник с гипоэхогенным образованием, обратимся к самому принципу ультразвукового исследования, ведь именно с его помощью и выявляются особенности эхогенности структур в органе (и не только в яичнике).
Итак, принцип действия аппарата УЗИ таков:
- Датчик излучает неслышимый человеческим ухом звук с частотой от 2000 килогерц.
- Звук проникает вглубь человеческого тела, причем чем менее плотны ткани на его пути — тем глубже он проникнет.
- На границе тканей с разной плотностью возникает акустическое эхо – ультразвук частично (или полностью) отражается и возвращается назад.
- На датчике расположено устройство, которое улавливает отраженный ультразвук и передает его в компьютер.
- Специальные программы обрабатывают полученный сигнал и превращают их в картинку, которую и видит на экране монитора врач-диагност.
Если вдуматься, становится ясно, что на границе самых плотных сред с самыми неплотными получится наилучшее эхо и это будут гиперэхогенные участки, тогда как на границе тканей, мало отличающихся между собой по плотности эха не будет вовсе. Кости будут полностью отражать сигнал, тогда как кисты, опухоли и прочие подобные структуры могут его отражать слабо. Это и есть гипоэхогенные образования, о них и пойдет речь.
Стоимость лечения кисты яичника в период менопаузы
Стоимость терапии кисты яичника в период менопаузы для каждой пациентки рассчитывается персонально, с учетом выбранного метода хирургического удаления, возраста пациентки, размеров новообразования, индивидуальных особенностей организма. Чтобы уточнить цены и записаться на прием к специалисту многопрофильной клиники «Здоровая семья», позвоните по номеру +7 (495) 185 93 07 либо закажите обратный звонок. Как только менеджеры увидят запрос, они сразу свяжутся с вами и проконсультируют по всем интересующим вопросам.
Основные причины возникновения солидных образований при раке
Солидное образование – это рак, который может появиться практически в любой системе организма. Однако существует ряд причин, которые, по заявлениям специалистов, являются своеобразными провокаторами и стимулируют появление и распространение метастазов.
Солидное образование (рак) может возникнуть вследствие следующих явлений:
- неблагоприятная экологическая обстановка, в особенности, в густонаселенных мегаполисах и городах с крупными заводами и фабриками;
- обилие стрессов и чрезмерная психологическая нагрузка;
- алкоголизм и табакокурение;
- плохая наследственность;
- слабая иммунная система;
- частые переломы и иные травмы.