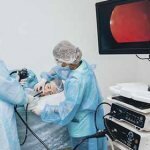
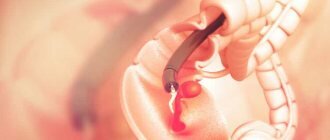
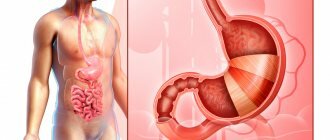
Гастроскопия – это общее название метода исследования органов желудочно-кишечного тракта (пищевода, желудка, двенадцатиперстной кишки) с помощью эндоскопа, вводимого через рот пациента, для выявления патологий развития, новообразований на стенках слизистой и других изменений.
Название конкретного метода, например, фиброгастродуоденоскопия (ФГДС) или эзофагогастродуоденоскопия (ЭГДС), происходит от латинских названий органов, которые исследуются:
- эзофагоскопия (esóphagus — лат. пищевод) – осмотр внутренней поверхности пищевода;
- гастроскопия (gaster — лат. желудок) – обследование желудка;
- дуоденоскопия (duodénum — лат. двенадцатиперстная кишка) – осмотр двенадцатиперстной кишки.
В зависимости от вида эндоскопа может быть выполнена фиброгастроскопия или видеогастроскопия.
Приставка Фибро указывает на то, что исследование производится с помощью эндоскопа с оптоволоконной системой внутри (fiber — англ. оптоволокно). Приставка Видео говорит о том, что эндоскоп имеет на конце оптическую камеру, изображения с которой выводятся на экран монитора. Видеогастроскопия позволяет делать видеозапись всего осмотра и при необходимости врач сможет повторно посмотреть особенно сложные и интересные участки слизистой.
В современной медицине предпочтение отдается видеогастроскопам, применение фиброгастроскопов считается устаревшей методикой.
Преимущества гастроскопии
ФГДС – это не только способ «увидеть» пищеварительный тракт. Преимущество гастроскопии перед визуализирующими исследованиями (такими как рентген, компьютерная томография, магнитно-резонансная томография) заключается в возможности взятия образцов для анализа и даже лечения определенных заболеваний во время исследования. Это стало возможным благодаря миниатюрным инструментам, которые врач-эндоскопист вводит через внутренний канал эндоскопа. Эти методы лечения обычно безболезненны для пациента. Таким образом можно лечить кровоточащие язвы, удалять полипы и даже лечить рак на ранней стадии.
Что выявляет УЗИ желудка при обследовании ЖКТ
Ультразвуковой метод не является самым востребованным при исследовании ЖКТ, но делает возможным получить очень важную информацию.
Желудок — это расширение пищеварительного канала в виде мешка. Это полый орган, стенки которого имеют наружный мышечный и внутренний слизистый слой. Слизистая оболочка богата железами, которые продуцируют желудочный сок и соляную кислоту, а также ферменты. С их помощью поступившая пища размягчается, обрабатывается естественным антисептиком. От пищевода желудок отделён сфинктером, а от 12-перстной кишки — привратником.
Орган исследуется на УЗИ двумя способами:
- Трансабдоминальный (через стенки брюшины). Проводится разными датчиками, однако результаты всегда требуют дополнительного подтверждения.
- Зондовый (видит желудок изнутри). Используется крайне редко.
Проводя исследование с помощью датчика, специалист обращает внимание на следующее:
- толщина, складчатость, структура слизистой оболочки (нет ли на ней новообразований, выпуклостей, неровностей);
- толщина мышечного слоя (расширение или истончение указывает на патологию);
- целостность желудочной стенки (нет ли на ней перфораций, язв или новообразований);
- количество свободной жидкости (указывает на воспаление);
- перистальтика, моторика и сократительная способность желудка;
- переходные отделы желудка (сфинктер и привратник, особенности их
- функционирования).
Стоит отметить, что УЗИ желудка и 12-перстной кишки своей информативной ценностью значительно уступает более популярному методу, известному как ФГДС. Но в некоторых случаях другие методы исследования для пациента недопустимы в связи с состоянием здоровья или страхом перед травматичной процедурой.
Трансабдоминальное исследование определяет три слоя стенки желудка: гиперэхогенный слизистый слой (1,5 мм), гипоэхогенный подслизистый (3 мм) и гиперэхогенный мышечный (1 мм). При зондовом методе исследования определяют 5 слоёв толщиной до 20 мм.
Ультразвуковая диагностика желудка позволяет выявить следующие патологии
| Симптомы | Возможное заболевание |
| Отекла слизистая антрального отдела | Острый панкреатит, нефротический синдром (поражение почек) |
| Утолщение стенки желудка, неравномерное округлое новообразование, богатое кровеносными сосудами, отсутствуют границы между слоями, нет перистальтики | Карцинома (злокачественная опухоль) с отдалёнными метастазами |
| Отсутствие границ между слоями, сужение просвета привратника | Пилоростеноз (сужение привратника из-за рубцов, оставленных вследствие язвы) |
| Изменение эхоструктуры стенок желудка, стенки расширены, контуры неровные | Невринома (опухоль, развивающаяся из тканей периферической нервной системы), лейомиома (доброкачественная опухоль из гладких мышц желудка), аденоматозный полип |
| Расширение абдоминального отдела (по сравнению с нормой) после наполнения желудка водой, расщепление эхо-сигнала, наличие гипоэхогенных включений, застой жидкости в кардиальном отделе | Гастроэзофагеальный рефлюкс (заброс содержимого кишечника обратно в пищевод) |
| Малое количество жидкости, быстрый исход жидкости из желудка, изменение контура желудка | Диафрагмальная грыжа |
| Плотные гиперэхогенные образования с чёткой структурой, границы между слоями хорошо просматриваются, эхогенность слизистого и мышечного слоя не изменена | Кистозные образования |
| Неопределённые изменения, зафиксированные аппаратом УЗИ | Синдром поражённого полого органа. Этот диагноз требует обязательного подтверждения другими видами исследования (КТ, МРТ, ФГДС, рентген). |
| Анэхогенные кратерообразные участки на внутренней стенке желудка | Язва желудка |
Показания к проведению
Гастроскопию назначают при большом количестве заболеваний, 1-2 раза в жизни ее делает каждый человек. Результаты опроса, проведенного среди пациентов, показывают, что они выделяют ФГДС как одну из самых неприятных медицинских процедур.
Проведение ФГДС абсолютно необходимо для диагностики:
- гастрита – воспаления слизистой желудка;
- дуоденита – воспаления слизистой двенадцатиперстной кишки;
- эзофагита – воспаления слизистой пищевода;
- язвенных болезней;
- подозрениях на опухоли указанных органов или кровотечения в них;
- сужений пищевода;
- причины инфекционных очагов.
Кроме того этот метод применяется для:
- контроля заживления язв,
- удаления мелких патологических образований,
- остановки кровотечений,
- взятия образцов ткани для гистологического исследования,
- выявления и удаления инородных тел.
Как процедура гастроскопия неопасна, в качестве противопоказания может быть только ожог или травма пищевода, поскольку исследование также является несколько травмирующим для этого органа. Все остальные болезненные проявления являются поводом для обращения к гастроэнтерологу и проведения обследования.
Специфика исследования ЖКТ: почему желудок и кишечник нужно обследовать детально
Несмотря на тесную взаимосвязь желудка и кишечника, врач исследует оба органа детально, так как они имеют не только схожие заболевания. Например язвы могут локализоваться в любом отделе ЖКТ или образовываться сразу во всех отделах. То же касается и онкологических опухолей, воспаления и др. процессов.
В зависимости от жалоб пациента, специалист отдельно изучает кишечник и желудок. Получив данные, свидетельствующие об опасных процессах, врач направляет пациента на дополнительную диагностику.
Вместе с УЗИ рекомендуется одновременно сдавать дыхательный тест на Helicobacter pylori. Этот анализ также не травматичен — пациенту нужно будет лишь несколько раз выдохнуть воздух. Комплекс УЗИ плюс анализ на Хеликобактер позволит буквально за 15-20 минут выявить причину изжоги, болей и спазмов в животе, поносов или запоров, вздутия и др. симптомов, установить обширность процессов и назначить лечение, не прибегая к неприятным способам диагностики.
Процесс проведения гастроскопии
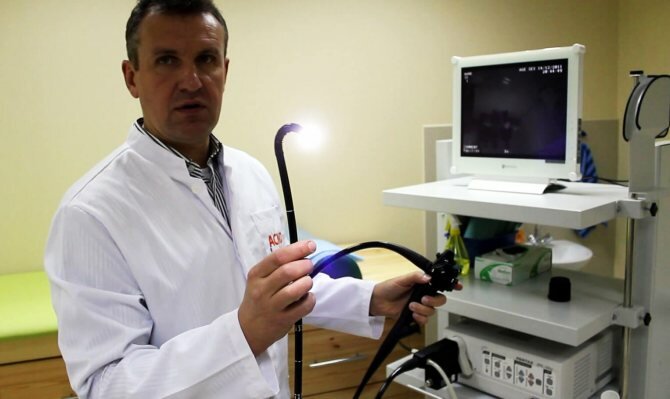
Данная процедура проводится только опытным врачом-эндоскопистом под наблюдением гастроэнтеролога. Гастроскоп – это тонкая, гибкая и гладкая трубка (от 5 до 11 мм в диаметре), на конце которой расположена линза или оптическая камера. Трубку вводят в рот, а затем и в пищевод пациента. При желании производится местная анестезия глотки, также осмотр можно выполнить под наркозом (во сне).
Врач проводит наблюдения и делает запись исследования. Применение гастроскопа позволяет одновременно с диагностикой проводить забор образцов тканей для биопсии, удаление полипов и посторонних предметов, попавших в пищевод.
Вся процедура длится от 3 до 15 минут, у опытных врачей отсутствуют осложнения и последствия после обследования.
В качестве подготовки к обследованию, необходимо не есть перед процедурой 8-10 часов, также нужно предупредить врача:
- о наличии отдельных заболеваний, например диабета;
- о наличии непереносимости лекарственных препаратов и приеме каких-либо препаратов;
- о патологиях крови (например, низкая свертываемость);
- о наличии сердечных патологий, беременности или эпилепсии.
УЗИ аппараты для исследования кишечника
Кишечник исследуется при помощи датчиков двух видов: трансабдоминального (через брюшную стенку) и эндоректального. Для изучения толстой кишки достаточно 2D-аппарата, на котором получается плоское двухмерное изображение. Такое обследование уже дает достоверную информацию о состоянии здоровья пациента. Эндоректальный метод более информативен, потому что датчик вводится в анальное отверстие и исследует орган изнутри.
Какой именно датчик выбрать решает врач в зависимости от жалоб пациента. В особых случаях применяется оба метода.
- Трансабдоминальный датчик в 15% случаев “не видит” прямой кишки, а также область анального канала. Эндоректальный метод невозможен при стенозе терминального отдела желудочно-кишечного тракта (аномальное сужение).
- Эндоректальным датчиком исследуют обычно дистальные отделы прямой кишки. Для ректального обследования нужно пройти подготовку.
Альтернативы гастроскопии
Существуют альтернативные исследования для гастроскопии, например, рентгенологическое с контрастом или компьютерная томография. Однако ни одно из них не позволяет собирать материал для гистологического анализа, что в некоторых случаях может быть необходимо для постановки правильного диагноза.
В последнее время популярность набирает капсульная эндоскопия. Суть ее заключается в том, что пациент глотает небольшую капсулу, которая содержит в себе оптическую камеру с источником света и передатчиком сигнала. Капсула проходит все участки ЖКХ, включая тонкий кишечник, недоступный для наблюдения при обычной гастроскопии, и передает видеоданные в приемник, который записывает данные на носитель информации. Капсула покидает организм естественным путем, не причиняя пациенту каких-либо неприятных ощущений.
Также, для повышения комфорта пациентов стали появляться мобильные гастроскопические установки, позволяющие проводить оперативные обследования на дому. В таких установках видео может передаваться эндоскопом на экран мобильного телефона. При физической невозможности выйти из дома и попасть в клинику (инвалидность, травма) оправдан вызов гастроэнтеролога на дом вместе с эндоскопистом и мобильным гастроскопом.
Данная статья содержит только общие сведения, не является научным материалом и не должна рассматриваться в качестве замены рекомендаций врача.
Интерпретация результатов УЗИ кишечника
Здоровый кишечник имеет две оболочки. Внешняя представляет собой мышечную ткань с низкой эхогенностью, внутренняя слизистая оболочка соприкасается с газом, поэтому визуализируется как гиперэхогенный слой.
При УЗИ исследовании оцениваются следующие параметры:
- Размеры и форма
. Толщина стенки составляет 3-5 мм. Картинка искажается в случае образования газов, которые деформируют ультразвук, и недостаточной наполненности кишечника жидкостью. - Расположение кишечника
относительно других органов. - Структура стенок (эхогенность)
. Наружный слой гипоэхогенен, для внутренней стенки характерна гиперэхогенность. Контуры ровные, просвет кишечника не должен иметь расширений или сужений. Заметна перистальтика. - Длина и форма различных отделов.
Термальный отдел составляет 5 см, средний – 6-10 см, среднеампулярный – 11-15 см. - Лимфоузлы.
Не должны визуализироваться.
Отклонения от нормы свидетельствуют о различных патологиях:
- Энтерит (воспаление тонкой кишки): расширение кишечника, усиление перистальтики, скопление содержимого различной эхогенности;
- Болезнь Гиршпрунга (врождённая патология увеличения отдельных размеров кишечника): значительное расширение просвета, контуры неровные, толщина стенок неоднородная, заметны места утончения, отсутствие перистальтики;
- При невозможности определения слоёв кишечника можно говорить об остром мезентеральном тромбозе – последствие инфаркта миокарда, выраженного в тромбозе брыжеечной артерии;
- Неровные внутренние контуры (что является причиной язвенного поражения слизистой поверхности), слабая эхогенность, утолщение стенки – всё это указывает на неспецифический язвенный колит;
- Хронический спастический колит: участки высокой эхогенности на фоне гипоэхогенной поверхности, утолщение стенок;
- Ишемический колит: невозможность визуализации слоёв, неравномерное утолщение, пониженная эхогенность;
- Острый аппендицит: на экране монитора виден червеобразный отросток 7 мм диаметром, слои аппендикса не различаются между собой, стенки отростка утолщены ассиметрично, визуализируется свободная жидкость, усиленная эхогенность указывает на абсцесс;
- Дивертикулит (выпячивание стенок кишечника): в месте дивертикулы УЗИ “видит” утолщение стенки более чем на 5 мм свыше нормы, эхогенность указывает на абсцесс, контуры неровные;
- Механическое повреждение кишечника: помимо сильного напряжения мышц брюшного пресса, у пациента на месте гематомы эхогенность понижена, стенки в месте повреждения утолщены;
- Онкология (раковая или предраковая опухоль): наружные контуры неровные, просвет сужен, в месте новообразования нарушена перистальтика, визуализируются лимфоузлы пониженной эхогенности.
Конечно диагноз может поставить только врач. При этом должны учитываться результаты других исследований, например, анализа крови, показывающего степень воспаления и наличие паразитов в отделах ЖКТ, УЗИ печени и поджелудочной и др.
Эндоскопия – это больно?
Большинство страхов пациентов, впервые проходящих эндоскопию, связаны с мифом о болезненности процедуры. Ход исследования зависит от того, какой именно вид эндоскопии назначил врач, но все они проводятся без боли.
Например, при проведении бронхоскопии для подавления рвотного рефлекса используется анестезирующий спрей. Затем в дыхательную систему вводится тонкий зонд, который не мешает естественному дыханию. В бронхах нет нервных окончаний, отвечающих за восприятие боли, поэтому движение трубки не вызывает болезненных ощущений. Единственное, что может почувствовать пациент – это незначительное давление в горле от прибора. Также накануне процедуры специалист может рекомендовать больному принять успокоительное средство. Это поможет снять волнение, расслабиться во время самих манипуляций.
Не меньше опасений у пациентов вызывает предстоящая колоноскопия. Данное обследование позволяет осмотреть толстую кишку, зонд при этом вводится через анальное отверстие. Дискомфорт может возникнуть при подаче воздуха: он необходим, чтобы расправить складки кишечника и предоставить врачу полноценный обзор внутренних полостей. Но при этом ощущения не сильные, сравнимы со спазмами, возникающими при позывах к дефекации.
Во время процедуры используются тонкие и гибкие эндоскопы, в которых нет выступающих острых или режущих частей, поэтому движение трубки не может травмировать слизистую оболочку – после окончания исследования не возникает раздражения.
В большинстве случаев при эндоскопии используется местная анестезия, но в некоторых случаях допустимо проведение осмотра под общим наркозом. Он применяется в случае, если больной не может сохранять неподвижность вследствие неврологических нарушений или испытывает панический страх, препятствующий проведению обследования.
Противопоказания ФГДС
Основными противопоказаниями к осуществлению эндоскопического исследования считаются:
- Сколиоз.
- Инфаркт миокарда в острой форме.
- Плохая свертываемость крови.
- Атеросклеротические бляшки.
- Инсульт в анамнезе.
- Приступы бронхиальной астмы в период обострения.
- Патологические состояния средостения.
- Сужение размеров пищевода.
С осторожностью проводят манипуляцию больным, у которых наблюдаются стенокардия, психические расстройства, тяжелая форма гипертензии, острые инфекции носоглотки и миндалин.
Ощущения после фиброгастроскопии
Если пациенту давался общий наркоз, после диагностической манипуляции он некоторое время находится в палате. При применении местной анестезии пациент может дождаться записи заключения в коридоре и затем отправиться домой. Допустимы ощущения:
- после ФГДС болит горло;
- немного тошнит;
- после ФГДС болит желудок.
Дабы не вызвать рвоту, около 2 часов после манипуляции не рекомендуется есть и пить. Обращение к врачу в срочном порядке целесообразно, если после эндоскопической процедуры:
- появилась гипертермия выше 38ºС;
- усиливается болезненность в животе;
- возникли рвота с прожилками крови, черный понос.
Вышеперечисленные признаки чаще указывают на кровотечение, однако такие симптомы наблюдаются крайне редко.
Я боюсь «глотать зонд». Что делать?
В гастроэнтерологии для постановки диагноза врач может назначить пациенту эзофагогастродуоденоскопию (также называемое ФГДС или гастроскопией). Данная процедура получила обывательское название «глотание зонда», так как в ходе обследования больному потребуется проглотить зонд, чтобы он прошел через пищевод в желудок. Исследование породило множество страхов и мифов: многие люди, никогда не проходившие ФГДС, боятся данной процедуры и отказываются от ее выполнения. Насколько разумны эти страхи и опасения, и когда необходима ФГДС?
Эндоскопическое обследование верхнего отдела ЖКТ назначается пациентам, испытывающим следующую симптоматику:
- регулярные боли в абдоминальной области;
- изжога и отрыжка после приемов пищи;
- ощущение тяжести в желудке;
- тошнота и рвота;
- потеря веса без видимых на то причин;
- резкое изменение аппетита.
Во время гастроскопии могут быть выявлены такие патологии, как рефлюксная болезнь, гастрит, язва желудка или двенадцатиперстной кишки. Также проверка желудка позволяет найти очаги воспалений, обнаружить полипы, язвы, эрозии, внутренние кровотечения. На сегодняшний день это одна из наиболее информативных инструментальных диагностических процедур для визуальной оценки состояния верхних отделов ЖКТ. Поэтому, если гастроэнтеролог направил вас на ЭГДС, процедуру необходимо пройти.
Проводится гастроскопия следующим образом: на корень языка ассистент распыляет местный анестетик. Это необходимо для снятия рвотного рефлекса и свободного введения эндоскопа. Затем пациента просят лечь на кушетку на левый бок и зажать зубами загубник – он не даст рефлекторно закрыть рот.
Затем медленно вводится зонд. В этом время человеку требуется расслаблено и глубоко дышать, и выполнять все рекомендации эндоскописта. Врач попросит сделать несколько глотательных движения для проведения эндоскопа. В это время больной будет чувствовать ощущение давления в горле и пищеводе.
Когда трубка достигнет желудка, подается воздух, чтобы расправить его складки и внимательно осмотреть внутреннюю поверхность органов. При необходимости может быть выполнена биопсия, тесты на pH. Затем зонд извлекается. Вся процедура занимает 10-15 минут и абсолютно безболезненна. Единственные неприятные ощущения, с которыми может столкнуться человек: это давление в горле при движении эндоскопа и распирание в желудке при подаче воздуха.
Если вы все еще боитесь проходить ЭГДС, придерживайтесь следующих рекомендаций:
- запишитесь на гастроскопию в медицинский центр с хорошими отзывами – опытный эндоскопист проведет исследование быстро и деликатно;
- во время процедуры постарайтесь расслабиться, дышать через нос медленно и максимально глубоко;
- следуйте всем рекомендациям специалиста – совершайте глотательные движения только по его команде.